

이날 회의에서는 포타슘 채널 오프너인 '니코란딜(상품명 시그마트)'의 역할과 관련 임상연구 결과들을 검토하고, 고지혈증 치료제 '피타바스타틴(상품명 리바로)'이 다른 스타틴 제제와 차별화되는 점을 집중 논의했다.
이번 행사는 중외제약이 후원했다.
▶일시 : 2010년 9월 29일
▶장소 : 밀레니엄힐튼서울호텔
▶좌장 : 김효수 서울의대 교수
▶연자 : 이준희 한림의대 교수·나상훈 서울의대 교수
▶패널 : 김 원 경희의대 교수·최영진 한림의대 교수·
민필기 연세의대 교수·안철민 고려의대 교수·
최승혁 성균관의대 교수·김범준 가톨릭의대 교수

Role of K+ Channel Opener in CHD

포타슘 채널은 심근과 혈관 평활근, 췌장 베타세포 등에 존재한다. 이중 심근에 있는 포타슘 채널이 저산소증에 반응해서 열리게 되면 활동전위를 짧게 해 심장 부담을 줄여 준다.
또한 혈관 평활근에 있는 포타슘 채널이 저산소증이나 신경전달물질에 반응해 열리게 되면 근육 이완을 통해 혈관 확장을 일으키는 것으로 알려져 있다. 포타슘 채널이 열리면 세포막이 과분극되면서 칼슘 채널이 닫히게 되고, 칼슘에 대한 민감도를 낮춤으로써 심근 부담이 줄어든다.
니코란딜은 이러한 기전을 통해 허혈성 전처치(ischemic preconditoning) 효과를 갖는데, 약물을 투여함으로써 짧은 시간에 여러 번 반복하여 허혈성 에피소드를 유발시키면, 나중에 발생하는 심장 허혈로부터 심장을 보호할 수 있다는 가설을 근거로 한다.
니코란딜에 대한 임상시험 결과들을 살펴보면 주로 안정형 협심증에 대한 자료가 많다. 중국에서 니코란딜 5mg tid와 나이트레이트를 비교한 연구 결과에 따르면 두 약제 모두 통계적인 차이없이 ST분철의 하강이 발생하기까지의 시간을 유의하게 연장시켰다. 협심증 발작횟수 역시 두 약제간 차이가 없었다.
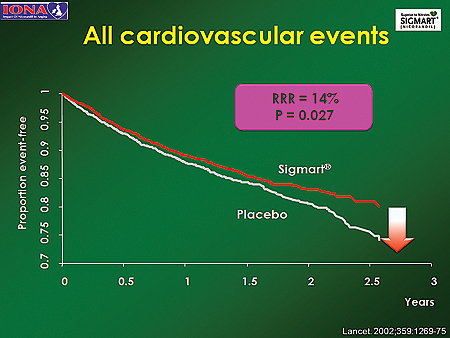
2002년 <Lancet>에 발표된 IONA연구는 운동성 협심증에서 항협심증 약물을 복용하고 있는 환자 5000여 명에게 기존 약물요법에 니코란딜 40mg/일을 추가한 뒤 장기적인 효과를 관찰했다.
연구 결과 심혈관질환으로 인한 사망/비치명적 심근경색/흉통으로 인한 예정에 없던 입원의 복합결과 변수가 니코란딜 군에서 위약 대비 약 17%가 감소되었으며(p=0.014), 심혈관질환으로 인한 사망/비치명적 심근경색/불안정형 협심증의 복합결과 변수는 21% 감소했다(p=0.028). 모든 심혈관계 사건도 14% 감소했다(p=0.027).
이같은 결과는 성별·연령·기저질환 유무·기존 약제 투여 등 환자의 기저 특성과 관계없이 일관되게 나타났다. 또한 경제성 평가 결과에서도 니코란딜은 심혈관질환으로 인한 부가적 치료비 부담과 입원 비용을 감소시켜 경제성 면에서도 우월했다.
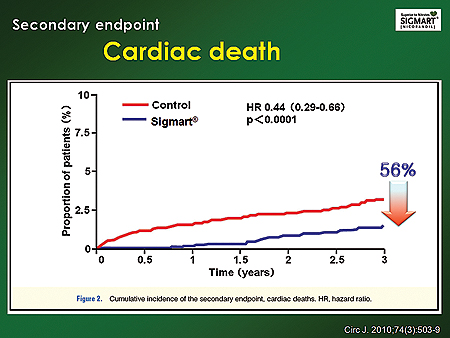
안정형 협심증에 대한 또다른 연구로는 2010년 <Circulation journal>에 발표된 JCAD연구의 하위그룹 분석 결과가 있다. 이에 따르면 니코란딜 투여군 2558명과 성향이 비슷한 대조군 2558명을 비교한 결과 니코란딜 군에서 모든 사망 위험이 35%(p=0.0007)%, 심혈관질환으로 인한 사망 위험이 56% 감소했다(p<0.0001).
니코란딜은 췌장 베타세포에 있는 포타슘 채널에도 영향을 줄 수 있기 때문에 심장·혈관에서와는 반대로 당뇨를 악화시키거나 유발시킬 가능성이 있어 설폰요소제(SU)를 사용하는 그룹과 그렇지 않은 그룹도 비교했다.
이와 관련된 자료를 분석한 결과 SU비투여군에서는 치료군과 대조군의 전체 사망률이 각각 16.16%와 23.03%였는데(p=0.0034), SU투여군 에서는 치료군과 대조군이 8.98%와 19.53%로 유의하지는 않지만 여전히 차이는 존재했다(p=0.0719).
안정형 협심증의 경우 대부분의 기존 치료 전략은 증상 완화에는 효과적이지만 예후 개선에는 별로 효과적이지 못했다.
그러나 최근에 등장한 니코란딜을 비롯하여 트리메타지딘·라놀라진 등 대사에 작용하는 약물들, 이바브라딘과 같은 심박수를 낮추는 약물, 파수딜(Rho kinase inhibitor), 몰시도민(NO donor) 등의 약제들은 운동 시간을 연장시키고 ST 분절하강을 지연시키며 허혈 에피소드의 빈도를 줄이는 등에 효과적인 것으로 나타났다.
하지만 심근경색을 예방하거나 생존율을 개선하는 데이터를 갖춘 약물은 니코란딜 밖에 없다.
다음은 불안정형 협심증 또는 PCI 시술 환자에서 니코란딜을 투여한 연구 결과를 살펴보겠다. 1999년 <European heart journal>에 발표된 연구 결과에 따르면 불안정형 협심증 환자에서 니코란딜은 위약에 비해 유의하게 허혈 에피소드(Transient myocardial ischaemia, TMI)를 감소시키는 것으로 나타났다.
또한 허혈로 인해 발생하는 심실성 빈맥·상심실성 빈맥 등도 유의하게 감소시킨다고 보고된 바 있다.
일본에서 진행된 후향적 연구에 따르면 말기신질환(ESRD) 환자에서 PCI를 실시하기 전에 니코란딜을 1개월 이상 복용한 환자와 그렇지 않은 환자를 비교한 결과, 당뇨 유무·니코란딜 투여 여부 ·다혈관 질환 유무 등이 심혈관 사건을 예측하는 인자로 생각되었다.
심혈관질환으로 인한 사망과 관련된 요인으로는 나이·심부전·CRP·니코란딜 투여 유무 등이 중요한 것으로 나타났다. 또 심혈관 사건을 경험하지 않은 환자의 비율은 6년의 추적관찰 기간 동안 니코란딜 투여군이 33.5%, 비투여군이 21.8%로 유의한 차이가 있었다(p=0.001).
심혈관 사건과 관련한 사망이 나타나지 않은 환자의 비율 역시 니코란딜 투여군이 92.7%로, 비투여군 85.8% 보다 높았다(p=0.034).
증상은 없지만 허혈이 있을 것으로 예상되는 ESRD 환자를 대상으로 진행된 비슷한 연구에서는 니코란딜 투여군의 97.6%가 3년의 추적관찰 기간 동안 심장사(cardiac death)를 나타내지 않아 생존률에 이익을 보여줬다(p=0.0001). 심혈관계 사건(cardiac events)을 경험하지 않은 비율 역시 니코란딜 투여군에서 더 높았다(80.5% vs 58.5%, p=0.0341).
또한 불안정형 협심증 환자에서 PCI한 후 니코란딜을 투여했을 때 나이트레이트를 투여했을 때 보다 심장의 트로포닌T가 유의하게 감소한 연구 결과도 있다. 즉, PCI후 경증 심근경색을 예방하는 데 있어 니코란딜이 효과적이라는 것을 보여준다.
장기적으로도 니코란딜이 나이트레이트에 비해 6개월 뒤 좌심방 기능을 더 향상시키는 것으로 나타났다.
재관류술을 실시한 심근경색 환자를 ▲관류가 나쁘면서 니코란딜을 투여하지 않은 그룹(A)과 ▲관류가 나쁘면서 니코란딜을 투여한 그룹(B) ▲관류가 좋으면서 니코란딜을 투여하지 않은 그룹(C) ▲관류가 좋으면서 니코란딜을 투여한 그룹(D) 등 4그룹으로 나눠 관찰한 연구 결과에 따르면 B군에서는 전체 관류의 호전 정도가 두드러졌다.
그리고 시그마트를 투여한 경우, 좌심실 박출률(LVEF)이 관류의 좋고 나쁨과 관계없이 개선된 것으로 관찰됐다. 같은 연구에서 wall motion effect를 보면 B군에서 가장 많이 향상된 것으로 나타났다.
또 다른 연구에서 니코란딜을 정맥주사한 뒤 경구용 제제로 바꿔 지속적으로 투여한 환자들은 4년째 심장 사건의 발생 빈도가 위약군에 비해 월등히 낮았다.
이상의 연구 결과들을 종합하면 니코란딜은 허혈의 증상을 완화시킬 뿐 아니라, 불안정형/안정형 협심증과 심근경색에서도 병의 진행을 막아주고, 우수한 경제성을 지닌 약제라고 할 수 있다.
|
< 패널토의 1 > 패널토의는 참석자들이 질문을 하고 연제를 발표한 이준희 교수와 다른 참석자들이 답변하는 형식으로 진행됐다. 토의에서 나온 주요 질문과 답변은 다음과 같다. 좌장 : 니코란딜은 안정형 협심증뿐 아니라 불안정형 협심증· 심근경색 등에서도 인상적인 데이터들이 많다. 안정형 협심증에서는 나이트레이트와 동등한 효과를 보여줬고, 위약에 비해 사망률을 감소시켰다. 불안정형 협심증에서도 PCI 전후 위약에 비해 사망률을 감소시켰으며, ESRD환자에서도 마찬가지 효과를 보여줬다. 심근경색의 경우 심장관류가 좋지 않았던 환자에서 더욱 두드러지는 효과를 보여줬다. 니코란딜이 혈관 확장 효과는 물론이고 심혈관에 근본적인 변화를 일으켜 사망률을 줄이는 것이 아닌가 하는 생각이 든다. 이준희 : 예전부터 허혈성 전처치 효과에 대해 주목해왔다. 니코란딜의 허혈성 전처치 효과는 심근세포 사망을 예방하기 위해 ballooning을 3분간 실시한 효과와 같다는 실험 결과가 있다. 허혈성 전처치 효과가 충분히 환자의 예후를 좋게 할 수 있다고 생각한다. 최승혁 : 허혈성 전처치 효과는 불안정형 협심증에서의 사망률 감소를 설명하기에는 조금 부족하지 않은가? 김 원 : 동물실험 결과를 보면 허혈성 상태를 유지되면 NO를 방출하는 효과가 있어서 세포 자멸사를 막아주는 것 같다. 2005년 <Circulation>에 게재된 연구를 보면 PCI후 니코란딜과 나이트레이트를 주고 비교했을 때 니코란딜 그룹에서 심근 효소가 굉장히 많이 줄어드는 것을 알 수 있다. 또한 관류가 좋지 못할 때 아데노신과 니코란딜의 병용요법을 사용하면 사망률 감소 효과가 나타났다. 이러한 연구 결과들을 종합해보면 니코란딜은 심장 보호 효과를 보이는 것 같다. 그런데 니코란딜은 하루 세 번 복용해야 해서 임상에서 사용할 때 걸림돌이 된다. 어떻게 사용하고 있나? 좌장 : 보통 5mg을 bid로 쓴다. 10mg bid로 쓰면 두통 부작용이 꽤 있을 것 같다. 최근의 약물 투여 관행을 보면 tid는 거의 사라졌다. 니코란딜도 SR제제나 1일 1~2회 복용할 수 있는 제형이 나와야 할 필요가 있다. 민필기 : 니코란딜을 사용할 때 가장 고민되는 부분이 사용 기간이다. 보통 재관류가 잘 되고 환자 상태가 안정되면 니코란딜을 끊기도 하는데, 어느 정도 써야 사망률 이익을 얻을 수 있을까? 최영진 : 허혈성 전처치 효과를 극대화하기 위해서라면 약을 중간중간 끊어보는 것은 어떤가? 좌장 : 허혈성 전처치 효과는 실제로 심장에 허혈이 오더라도 이미 전처치가 돼있어 보호가 되기 때문에 추가적인 영향을 최소화한다는 개념이다. 따라서 니코란딜을 지속적으로 사용해야 한다. 특히 주요 혈관의 문제를 해결했더라도 광범위한 병변으로 인해 미세혈관의 손상이 예상되는 경우에는 니코란딜의 역할이 중요할 것이다. 주요 혈관에 대한 치료가 끝난 이후에도 장기적으로 사용할 필요는 없겠지만, 급성기에는 큰 도움이 된다고 본다. 안철민 : 나이트레이트로 인한 허혈성 저산소증이 심각한 환자가 니코란딜에 내약성이 떨어진다면 테이퍼링 요법을 해서라도 써야 할 것인가, 아니면 두 약물 중 하나만 선택해야 할 것인가? 좌장 : 이형협심증에서는 하나의 약물로 협심증을 완전히 치료하는 것이 어렵기 때문에 보통 병용요법을 한다. 하지만 PCI를 받는 경우 대부분 치명적인 협착은 해결되기 때문에 병용요법을 해야 할 필요성이 있는 환자는 많지 않을 것이다. 최영진 : 설폰요소제(SU)가 작용하는 포타슘 채널과 니코란딜이 작용하는 포타슘 채널이 같은가? 좌장 : 니코란딜이 심장과 혈관에 있는 SUR2에 선택적으로 작용한다면 췌장 세포에 있는 SUR1에는 많은 영향을 주지 않을 것이고, 인슐린 분비에도 별다른 영향을 주지 않을 것이다. JCAD연구에서는 설폰요소제를 쓰는 그룹에서 니코란딜의 이익이 상쇄되는 것으로 나타났지만, 이 연구에서는 SU를 쓰지 않는 그룹에서 오히려 심혈관 사건 발생률이 올라가는 등 대조군의 차이 때문에 분명한 해석이 어렵다. 현재로서는 니코란딜을 쓴다고 해서 인슐린 분비가 심각하게 저해되지는 않는 것 같다. 니코란딜은 관상동맥 혈관 확장 기능뿐 아니라 허혈성 전처치 효과를 갖고 있으며, 췌장세포에 끼치는 영향은 크지 않고, 사망률 감소 데이터를 갖고 있는 약물이라고 요약할 수 있겠다. |
Lipid Management in Hypercholesterolemia

NCEP ATPⅢ 등 최근 가이드라인의 개정 경향을 살펴보면 LDL-콜레스테롤(LDL-C)은 좀더 낮게, 좀더 공격적으로 중재해야 한다는 점이 강조되고 있는데, 관상동맥질환이 있을 경우 100mg/dl 이하로 낮추도록 권고된다.
최근에는 고위험군이면서 스타틴에 대한 특별한 부작용이 없을 경우 70mg/dl 이하로 낮추라는 권고도 나오고 있다.
LDL-C을 낮추기 위해 가장 많이 쓰이는 스타틴 중 하나가 아토르바스타틴인데, 2009년 연구 결과를 보면 피타바스타틴은 2mg과 4mg이 각각 아토르바스타틴 10mg, 20mg과 LDL-C 강하 효과가 비슷한 것으로 알려져 있다. 총콜레스테롤과 중성지방(TG) 감소 정도도 비슷하다.
일반적으로 스타틴 치료는 LDL-C를 50% 정도 감소시키고, 환자의 2/3가 NCEP ATPⅢ 가이드라인에서 제시한 목표를 달성하는데, 피타바스타틴은 목표 달성률이 아토르바스타틴(65.7%) 보다는 약간 낮은 56.8%를 기록했다.
LDL-C이 높고 HDL-콜레스테롤(HDL-C)이 낮으면 심혈관에 부정적인 시너지 효과를 주는 것으로 알려져 있다. 특히 플라크 양에 대한 연구 결과를 보면 HDL-C이 플라크 양을 줄이는 데 결정적인 영향을 준다.
실제로 진행된 연구 결과에 따르면 스타틴을 써서 LDL-C를 50% 가까이 줄이면 플라크 양이 완만하게 커브를 그리며 줄어드는 반면, HDL-C는 5~7%만 상승하여도 플라크 양을 급격하게 줄이는 것으로 나타났다.
따라서 LDL-C을 낮춰주면서 HDL-C을 조금이라도 올려줄 수 있다면 플라크 양을 줄이는데 매우 효과를 볼 수 있을 것으로 예상된다.
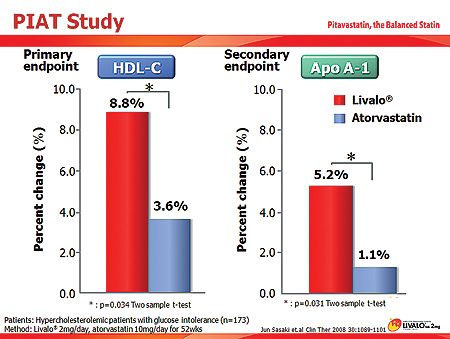
PIAT연구 결과에 따르면 피타바스타틴은 HDL-C을 8.8%, Apo A-1을 5.2% 증가시켰다(아토르바스타틴 3.6%/1.1%).
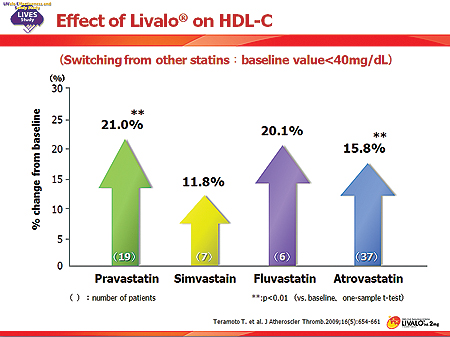
2만여명을 대상으로 약 2년동안 진행된 LIVES연구의 하위분석 결과에 따르면 대상자수는 작지만 HDL-C이 40mg/dL 미만 그룹에서 12주간 약제 투여후 2년까지 관찰했을 때 HDL-C이 증가하는 추세를 유지했으며, 기존 스타틴을 사용했을 때 보다 통계적으로 유의하게 HDL-C이 더 올라간 것으로 분석됐다.
플라크에 대한 과거 연구들에서는 ASTEROID연구 결과가 인상적인데, 그동안은 스타틴이 플라크 증가를 억제하는 역할만 한다고 여겨왔다가 플라크 양을 줄일 수도 있다는 생각을 하게 했다.
대상자수는 적지만 ESTABLISH에서는 급성관상동맥증후군(ASC)에서 아토르바스타틴이 플라크 양을 15~20% 줄이는 것으로 보고되기도 했다.
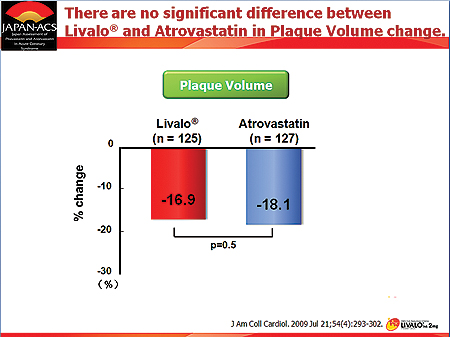
피타바스타틴은 JAPAN-ACS연구에서 ACS환자를 대상으로 문제 혈관(culprit vessel) 내 비연관 병변(non culprit region)의 플라크 양을 8~12개월 동안 15~20% 정도 감소시켰다. 이는 대조군인 아토르바스타틴과 비슷한 수준이며, LDL-C, TG·HDL-C 등의 변화도 두 약이 비슷한 수준이었다.
그러나 HDL-C이 40mg/dl이하인 그룹에서는 피타바스타틴이 아토르바스타틴보다 HDL-C을 올리는 효과가 좀더 뛰어난 경향을 보였다. 현재 ACS에서 플라크 양을 줄이는 스타틴으로는 아토르바스타틴이 유일한데, 피타바스타틴이 유사한 효과를 보여 유리한 입장이 됐다고 볼 수 있다.
임상에서 스타틴을 쓸 때는 여러 질환을 안고 있는 환자들이 많기 때문에 약물 상호작용을 고려하지 않을 수 없다. 특히 가장 효과가 좋았던 세리바스타틴이 근육병 부작용으로 퇴출됐기 때문에 근육·간에 대한 안정성 이슈도 중요하다.
피타바스타틴은 약물상호작용에 가장 큰 영향을 주는 CYP3A4 경로를 거치지 않고 대사되며, 1~2%의 극히 일부만 2C9을 통해 대사되기 때문에 약동학적으로 약물 상호작용이 상당히 적은 약물로 알려져 있다.
또 심방세동 등 여러 이유로 와파린과 스타틴을 함께 복용하는 환자들이 많은데, 피타바스타틴은 INR이 잘 조절되고 있는 경우 와파린과 병용하더라도 INR에 영향을 주지 않는 것으로 보고되고 있다.
LIVES연구의 안전성 데이터를 보면 피타바스타틴의 안전성 데이터는 대조군과 유사하며, 경증 이상반응까지 포함한 이상반응 발생률은 6%로 아토르바스타틴·로수바스타틴 11%에 비해 상대적으로 낮다. 사망·횡문근융해증 등 심각한 부작용 발생률도 0.03%로 매우 낮았다.
결과적으로 피타바스타틴은 LDL-C 감소 효과가 기존 스타틴과 동일하지만, 특히 HDL-C가 낮은 그룹에서 HDL-C를 올리는 효과가 우수하고, 대규모 임상시험을 통해 안전성을 입증했다.
다만, 질환·사망 예방 효과에 대한 연구 결과가 없어서 아쉬운데, 심부전 악화 예방 등에 대한 연구 결과들이 나오면 좀더 유용한 정보를 제공할 것으로 기대한다.
|
< 패널토의 2 > 이번 학술좌담회의 토론은 참석자들이 질문을 하고 연제를 발표한 나상훈 교수가 답변하는 형식으로 진행됐다. 토의에서 나온 주요 질문과 답변은 다음과 같다. 민필기 : JAPAN-ACS연구에서는 피타바스타틴을 투여했을 때 플라크가 감소하는 효과가 나타났는데, 아토르바스타틴 역시 좋은 효과를 보여줬다. 기존 연구들과 어떤 차이가 있다고 보는가? 나상훈 : ASTEROID연구에서는 플라크 감소 정도가 4~5%정도였는데, JAPAN-ACS는 약 20%나 줄었다. 두 가지 이유를 생각해볼 수 있다. 첫 번째는 두 연구의 분석방법과 플라크 양의 감소를 판단하는 기준이 서로 달랐다는 점이고, 두 번째는 대상 환자군이 다르다는 점이다. JAPAN-ACS의 대상군은 안정형 협심증 환자군 보다 플라크가 더 부드럽거나 말랑말랑할 가능성이 많다. 플라크 양과 스타틴의 관계를 본 스터디들은 많지 않아서 정확한 설명은 어렵지만, 두 연구의 대상군이 달라 플라크 양을 줄이는 기전이 달랐지 않았나 생각한다. 이준희 : 지질 종류 중에서도 LDL-C이 중요하다보니 HDL-C을 간과되는 경우가 많다. LDL-C 감소 효과를 고려하면 ACS환자에서는 피타바스타틴을 고려하기 어렵지 않은가? 나상훈 : 아직까지 질환 예방 효과를 본 연구가 없어서 확답을 하기는 어렵지만, LIVES연구나 PIAT연구를 보면 플라크 양을 감소시키고 HDL-C을 상승시킴으로써 질환 예방이나 사망률 개선에도 효과가 있을 것으로 예상이 된다. 개인적으로는 심방세동 환자를 많이 보는데, 와파린과의 상호작용과 안전성 측면에서 피타바스타틴을 고려하고 있다. 좌장 : LDL-C과 HDL-C의 역할이 다르다. LDL-C은 플라크 안전성에 영향을 주기 때문에 심혈관 사건 발생률을 낮추는데 관여하는 반면 HDL-C는 플라크 안의 콜레스테롤을 간으로 보내 플라크의 양 자체를 감소시키는 데 영향을 준다. 따라서 급성 단계에서는 아토르바스타틴과 같이 LDL-C 감소 효과가 확실한 약물을 고용량으로 쓰고, 장기적으로 피타바스타틴이나 프라바스타틴과 같은 약물을 쓰는 단계적 전략이 합리적이라고 생각한다. 프라바스타틴과 피타바스타틴을 비교해보면 피타바스타틴이 효과가 좀더 있고 내약성이 프라바스타틴만큼 우수하다는 장점이 있다. 특히 아시아인은 서구인에 비해 LDL-C가 높지 않기 때문에 이러한 방법도 고려해볼만 하다. 김 원 : 최근 스타틴이 인슐린 저항성에 영향을 줘 당뇨 발생을 증가시킨다는 이슈가 있다. 피타바스타틴은 어떠한가? 나상훈 : JUPITER연구로 인해 스타틴을 썼을 때 신규 당뇨 발생이 증가했다. 그러나 LIVES연구가 그 이전에 진행됐기 때문인지 당뇨에 대해서는 특별히 언급된 내용이 없다. 좌장 : 피타바스타틴 2, 4mg은 LDL-C 강하 효과가 아토르바스타틴 10, 20mg과 동등하면서 HDL-C를 많이 올려준다는 점에서 기존 스타틴과 차별화된다. 특히 HDL-C이 낮은 환자에서 아토르바스타틴에 비해 2배 가까이 HDL-C을 증가시켜 플라크 양을 줄이는데 도움이 될 것 같다. 또 대사 과정이 단순해서 안전성 측면에서 유리하다는 장점이 있고, 약물상호작용에 대한 우려도 덜하다. 평소에 약을 잘 안다고 생각해도 실제로는 모르는 내용들이 많은데, 오늘 좌담회를 통해 약물을 좀더 잘 이해하게 됐다. 약물에 대해 좀더 많은 정보를 알게 되면 임상에서 진료할 때 많은 도움이 될 것이다. |


